Nyhedsanalysen
Udbredelsen af multiresistente bakterier bringer apokalypsen helt tæt på
Glem alt om ildsprudlende vulkaner og atomkrig. Hvis du vil se apokalypsen lige i øjnene, er det i mikroskopet, du skal kigge. De multiresistente bakterier spreder sig og muterer hurtigere, end videnskaben kan følge med – antibiotikaenes sidste dæmning er netop blevet brudt. I år er det præcis 100 år siden, vi opdagede antibiotikaens utrolige virkning. Nu bevæger vi os mod et år nul.
Det ramte mig som en hammer, da jeg fik øje på reklamebanneret en frostklar morgen i Oslos gader for et par måneder siden.
‘Hvad sker der, når pillen ikke virker?’ lød overskriften retorisk til et billede af en perfekt kvindearm, der mellem sine rødlakerede negle holdt en ikonisk stor, hvid pille.
Afsenderen var den norske sundhedsstyrelse, og budskabet var ikke til at tage fejl af: Under billedet stod en lidt mindre tekst, hvor det fremgik, at jeg kunne glemme alt om krige, klimakatastrofer eller atomvåben, hvis jeg troede på en apokalypse. De multiresistente bakterier, som er forårsaget af et overforbrug af antibiotika, har til udsigt at slå millioner ihjel, hvis ikke vi griber ind nu. Hvad sker der, når pillen ikke virker?
Jeg stod i kulden og stirrede på det æstetisk fine banner med den voldsomme tekst, mens resten af mit selskab var gået videre. Kunne det virkelig være rigtigt? Jeg havde godt hørt om multiresistens og antibiotika, men apokalypse og millioner alligevel?
”Ja, det er teoretisk set den vej, vi bevæger os,” siger Ute Wolff Sönksen køligt, som om hun næsten nyder at viderebringe den nyhed til mig, da jeg er kommet hjem og begynder at researche nærmere på udviklingen. Hun er afdelingslæge på Statens Serum Institut og en af vores fremmeste forskere i multiresistente bakterier.
”Det er en meget alvorlig situation, vi befinder os i, og en meget alvorlig udvikling. Der er derfor, WHO og FN nu for første gang har sat denne her udvikling øverst på dagsordenen. Det er derfor, forskere over hele kloden forsøger at blive hørt.”

300 millioner vil dø
Efter at have talt med Ute Wolff Sönksen i halvanden times tid er jeg lettere chokeret, og for hver forsker, jeg kommer i kontakt med, og hver eneste artikel og rapport, jeg læser, bliver udsigterne mere og mere dystre. Sidste år døde mindst 25.000 europæere lige nu som følge af infektioner med bakterier, der har udviklet resistens mod antibiotika. Det tal stiger voldsomt hvert eneste år. Behandlinger, der plejede at være effektive, har mistet deres effekt, og den altoverskyggende synder er os selv – overforbruget af antibiotika til både mennesker og dyr. The Review on Antimicrobial Resistance (AMR), der hører under det britiske sundhedsministerium og forsøger at få et internationalt overblik, vurderer, at 300 millioner mennesker vil dø over de næste 35 år, og det vil koste 100 billioner (trillions) dollars at forsøge at holde dødstallet nede, hvis vi ikke handler nu. Simple operationer vil blive stærkt risikable, lungebetændelse, snitsår, maveinfektioner, urinvejsinfektioner og nye typer tuberkulose vil slå os ihjel, ligesom en lang række kræftsbehandlingsformer vil blive farligere end sygdommen selv. Der er endda seriøse forskere, der taler om post-apokalyptiske forhold og en postantibiotisk verden.
At få noget
Siden jeg var barn, har det handlet om ”at få noget”, når man gik til lægen. Det var det, der afgjorde om en læge var god eller dårlig, og om jeg ville blive rask eller bare skulle ”komme tilbage, hvis det ikke gik over”. Det var det, der afgjorde, om han tog mig alvorlig, har jeg følt. At ’få noget’ var det vigtigste, og antibiotika var det bedste.
Har man først én gang prøvet, hvad antibiotika kan gøre, når man har følt dødens ånde i ansigtet med en halsbetændelse eller mellemørebetændelse, så er det svært at tro på urtete og hvile igen. Man tager den lille fine pille, og i løbet af en time begynder man at storsvede. En halv dag senere er man oppegående og solgt til medicinalindustriens mirakler. Eller nu bruger jeg det lidt omklamrende ‘man’, men sådan er min sygdomshistorie, som muligvis er en smule mere hysterisk end gennemsnittet, men som tilsyneladende og ifølge forskerne er så udbredt, at vi i dag går imod en multiresistent verden, der kunne minde om den mørke tid, før antibiotikaen blev folkelig 1950’erne og et voldsomt knæk i den gennemsnitlige dødelighed viste sig på alverdens grafer.
”Ja, det er det, vi går i møde,” siger Ute Wolff Sönksen og holder en dramatisk kunstpause.
”Og så alligevel slet ikke. Vi ved naturligvis meget mere i dag. Om smittefare, om operationer og hygiejne, ja, vi ved meget, meget mere om bakterier i det hele taget. Og faktisk er der noget aktivt, vi kan gøre for ikke at havne i en postantibiotisk verden. Men det kræver at vi alle – læger, patienter, producenter og politikere – tager et ansvar. Udviklingen er dybt alvorlig og foruroligende.”

Vores elskede antibiotika
Hvis du ikke lige skulle have fanget det, så er det ikke sådan, at en masse-dræber som tuberkulose ikke findes mere. Dødelige lungebetændelser, dødelige blodforgiftninger og bulne fingre, Weils syge, Legionærsyge, skarlagensfeber, urinvejsinfektioner og maveforgiftninger med dødelige udgange findes også, men det har bare virket så ligegyldigt de sidste 70 år, fordi vi har haft vores elskede antibiotika. Men den tid kan være slut. ”Den gyldne æra”, som den kaldes, kan måske lige om lidt blive begrænset til netop bare at være en ”æra”.
Ja, igen må jeg beklage det omklamrende ordbrug med et ”vores.” Men selv om jeg har haft et helt særligt forhold til penicillin og antibiotika (for eksempel har jeg aldrig forladt landet uden et smalspektret til fra halsen og op og et mere bredspektret til fra halsen og ned), mener jeg, det er på sin plads at sige ”vores” om antibiotika. For det har reddet millioner og atter millioner af menneskeliv, siden den skotske bakteriolog Alexander Fleming i 1928 opdagede det antibakterielle stof penicillin på nogle svampesporer ved et tilfælde. Egentlig havde man allerede opdaget stoffet sulfanilamid, der er det samme som det, man bruger i dag, og egentlig blev det først for alvor gjort folkeligt, da forskerne Ernst Chain og Howard Florey fandt ud af at isolere penicillinen fra skimmelsvampen, dyrke det i storskala-produktion i whisky- og bourbontanke, sætte det på pilleform og i efterkrigstiden distribuere det bredt over hele verden. Men nuvel, Alexander Flemings opdagelse var det endelige gennembrud og det gav ham også Nobelprisen.
Og det var virkelig folkeligt, for selv om Alexander Fleming med lethed kunne have patenteret det og gjort tilværelsen sødere for sig selv og sine efterkommere i mange generationer, mente han, at opdagelsen var så vigtig, at han overgav rettighederne til den engelske stat.

Død under egen vægt
Senere bredte opdagelserne sig fra penicillinen til, at det i 1960’erne vrimlede frem med nye antibiotika, men siden 1970’erne er der ikke sket det store, hvad angår nye former og de sidste 15 år har vi slet ingen nye former fundet. Og det er et problem.
”Det fantastiske ved antibiotika er, at det er en utrolig effektiv behandlingsform, som nærmest ingen bivirkninger har,” siger Ute Wolff Sönksen, fra Statens Serum Institut.
”Det er en behandling mod bakterier, der har en anden cellestruktur end mennesker, så man kan mere eller mindre upåvirket ramme dem, men problemet er så opstået ved bakteriernes evne til at danne en forsvarsmekanisme. Det har gjort dem sværere og sværere at ramme og betydet, at vi reelt i dag, sidder med en langt mere alvorlig bivirkning. Nemlig resistensen.”
Den udvikling er eksploderet de seneste år. Op mod 40 procent af alle amerikanere har en resistent streptococcus pneumonia, der for 70 år siden blev kaldt ”dødens kaptajn” og i november 2015 vandt bakterierne for første gang i 70 år det afgørende slag. Som nævnt havde man i årevis mistet tusindevis af patienter til aggressive multiresistente bakterier, men dette kinesiske tilfælde var anderledes bekymrende, fordi det var en sund ung og rask kvinde, der var blevet angrebet af en almindelig E-Coli-bakterie – normalt en god ven i tarmen, men det forkerte sted en træls type. Kvinden havde ikke andre svagheder, og E.coli-infektioner er normalt ikke svære at behandle, men efter få dage måtte de kinesiske læger give op, da det gik op for dem, at bakterien var resistent over for antibiotikummet Colistin. Et antibiotikum, der af forskerne bliver omtalt som den sidste skanse mod den totale resistens. Siden er der fundet tilfælde i 30 lande og alene i USA havde man sidste efterår mere end 100 lignende sager.

Forbruget stiger stadig
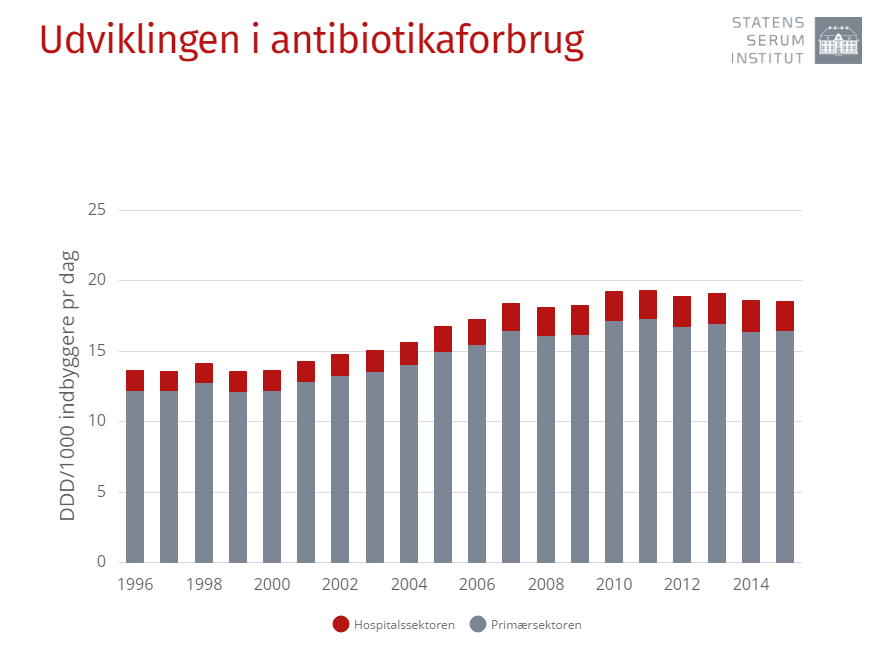
Resistensen opstår som bekendt ved mødet med antibiotika – det ved man, men alligevel stiger hele verdens forbrug stadig voldsomt. Også herhjemme, der ellers er blandt verdens mest påholdende nationer, er der sket en stigning på knap 30 procent af den antibiotika, der udskrives af de praktiserende læger, i årene siden 2002. Også landbruget særligt uden for EU har det, forskerne kalder et voldsomt overforbrug, og medicinalvirksomhederne bliver fra mange sider kritiseret for ikke at forske nok i nye former, da forretningspotentialet i nye patenter og nye opdagelser er for lille.
Der findes mange typer resistente bakterier, og det er forskelligt, hvor dygtige og hvor hurtige de forskellige bakterier er til at danne resistens. Nogle kan udvikle det allerede under det første møde med antibiotikummet, og andre muterer over tid. Nogle bakterier mister hurtigt evnen igen, mens andre – og dem er der særlig grund til at være bekymret for – aldrig smider forsvaret igen og ligefrem kan videregive evnen til andre bakteriegrupper.
”Antibiotikaens succes har været præparatets værste fjende fra starten. Med så effektivt et lægemiddel, der ikke havde synlige bivirkninger, blev det fra slutningen af 40’erne spist og ordineret fuldkommet ukritisk,” siger Ute Wolff Sönksen, der forklarer, at man allerede i starten af 50’erne opdagede de første former for resistens. Forskerne tog det ikke alvorligt, da man var sikker på, at man blot kunne udvikle noget nyt, hvis det skulle blive et problem, men i Norden har man dog været en del mere påpasselige end andre steder. Her havde vi nogle store udbrud på en række hospitaler af den senere så kendte MRSA-bakterie – en stafylokok, der var en antibiotikaresistent bakterie – og det bekymrede forskerne i en grad, så man allerede dengang begyndte at skole lægerne i at håndtere problemet.
”Det betyder, at vi i dag er langt foran i vores omgang med medicinen og slet ikke har resistens i så stort et omfang, som man ser særligt i Asien og Afrika, men også i USA og Mellemamerika,” siger Ute Wolff Sönksen.
Problemet er vokset med globaliseringen, så selv om vi i Norden ligger pænt i forhold til resten af verden, er problemet også her voksende.
”Når man importerer fødevarer eller er i berøring med mennesker fra lande, der har et meget stort og ukritisk forbrug af antibiotika, så vil du også komme i berøring med bakterier, der er meget mere resistente, end dem vi ser herhjemme. Dem kan du ret let lukke inden for i kroppen.”

Bunden af brønden
Problemets alvor er blevet meget bredere forstået, og WHO har sat det øverst på dagsordenen, for i dag er man klar over, at vi næppe finder nye grupper antibiotika, som adskiller sig væsentligt fra de andre. Vi har ramt loftet og står ved den sidste generation af antibiotika.
”Vi har praktisk talt ikke udviklet noget nyt siden 90’erne,” siger Ute Wolf Sönksen.
”Vi er nået til bunden af brønden og må også tage andre midler i brug, hvis vi skal overkomme det her problem.”
Man taler om smalspektret og bredspektret antibiotika, og jo nyere generationerne er, jo mere bredspektret er de blevet. Ønsker vi at have så få resistente bakterier som muligt, gælder det om at bruge de smalspektrede præparater. Her er penicillinerne de mest hensigtsmæssige at bruge, hvilket ikke skal forveksles med antibiotika generelt.
”I stedet for at udvikle nye, arbejder man i dag på at udvikle hjælpestoffer, der skal støtte penicillinen og øge effekten af det frem for at udvikle nye former.”
Grafen for multiresistente bakterier og patienter, der har haft problemer med dem er kun gået i én retning de sidste mange år, og særligt de sidste fem år er det gået stærkt.
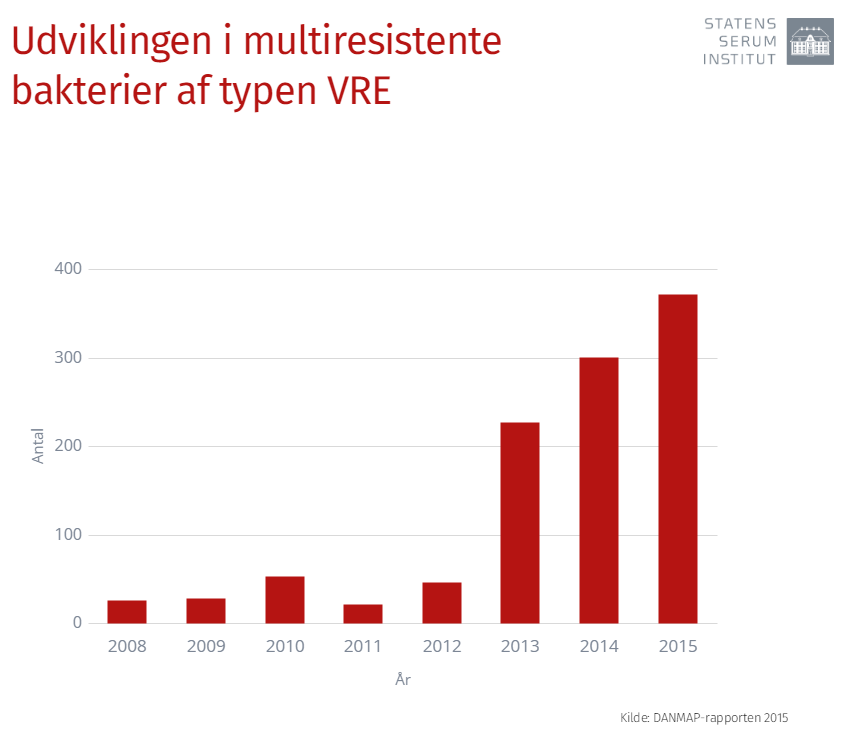
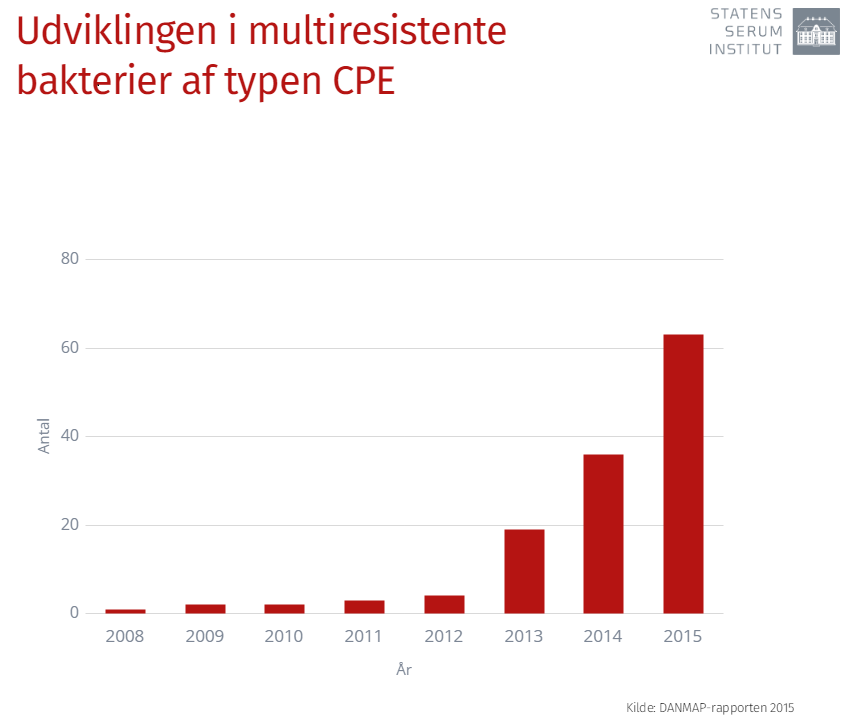
”Nogle forskere taler om det, man kalder den post-antibiotiske æra. En verden, hvor antibiotika ikke virker, og hvor vi ikke kan stille noget op mod en simpel lungebetændelse eller halsbetændelse,” siger Ute Wolf Sönksen.
”Det er reelt set også i den retning vi går, men vi kommer nok ikke tilbage til en tilstand som den, vi havde for 100 år siden med den viden, vi har i dag. Vi ved en masse om smittefarer, operationer og en masse andre forhold.”
Ulven er her
Vi kan lige så godt få det frem i lyset – der er bakterier overalt. Ja, det er ikke så rart at tænke på, men hver eneste gang du trykker en hånd, kysser et barn eller sætter dig på toilettet, inviterer du de mikroskopiske kryb om bord, uanset hvor meget spritgelé du smører dig ind i, og guderne skal vide, at jeg har brugt min del.
Men selv om det ikke lyder lækkert, så er det normalt fuldkommen almindeligt og uskadeligt. Ja, faktisk er bakterier og andre mikroorganismer fuldstændig nødvendige for din overlevelse, og mange af dine bedste venner er bakterier. Du burde omtale dig selv i flertal. Du tror måske, det er løgn, men faktisk er kun ti procent af dig selv dig selv, og man er i de senere år begyndt at blive klar over, hvor meget det betyder for hele din personlighed, din psyke og din velvære, hvordan din bakteriesammensætning er. I sig selv er det heller ikke farligt at have en resistent bakterie, men hvis bakterien flytter sig, kommer ind steder, hvor den ikke skal være og giver infektioner, opstår problemet. Jo ældre og jo mere svagelige vi bliver, desto større er vores risiko for at få problemer. Bakterier vandrer rundt i verden med fødevarer og mennesker og på et tidspunkt, bliver du svagere end bakterierne. Den mur kan ramme alle mennesker på et tidspunkt.
Og ny dansk forskning viser, at der er en meget stor sandsynlighed for, at du allerede er ved den mur – uanset om du er ung eller gammel, svag eller stærk. Studiet, der er foretaget på Odense Universitetshospital viser, at hver tredje af os bærer rundt på multiresistente bakterier i vores tarme. Selv lige så mange små børn, der aldrig har været udsat for antibiotika, bærer rundt på dem. Det er ikke i sig selv et problem, men potentielt er det dødbringende. Det er stærkt bekymrende, mener Ulrik Stenz Justesen, som er overlæge på Odense Universitetshospital, klinisk lektor og ekspert i resistens blandt tyktarmens bakterier. Han er én af hovedforfatterne på den nye undersøgelse og nu forsøger han at råbe verden op.
”Man kunne måske spørge, om jeg ikke bare råber ulven kommer, og jo, det gør jeg da,” siger han.
”Men det ser bare unægteligt også sådan ud fra min stol.”

Et dødsfald startede det
Ulrik Stenz Justesen startede for alvor sin bekymring i 2011, hvor en almindeligvis ukompliceret blodforgiftning gav en midaldrende mand problemer på hospitalet. Patienten var blevet opereret i tyktarmen, og som det ofte sker ved den slags operationer, var bakterier fra tarmen kommet ud i bughulen og havde givet ham en forgiftning, som blot skulle behandles med den mest almindelige type antibiotika.
”Det burde være en overkommelig opgave, men intet vi gav ham, reagerede han på. Normalt er tarmbakterierne overkommelige, men til sidste måtte vi give op. Han døde fra os,” fortæller han.
Herfra begyndte Ulrik Stenz Justesen studier, der så fornyligt kom med de ildevarslende resultater. Problemet er ikke først og fremmest det store antal af personer, der bærer på de multiresistente bakterier, men måden de spreder sig på. I studiet undersøgte han nemlig både helt raske børn under seks år, der aldrig havde fået antibiotika og meget syge patienter fra hospitalsafdelinger, hvor man brugte store mængder.
”Det overraskende var, at der ikke var en voldsom forskel på de to grupper,” siger han.
”Vi kunne finde en lille smule mere resistens blandt de syge, men næsten en tredjedel af børnene havde også den resistens i sig.”
Det betyder ifølge Ulrik Stenz Justesen, at udviklingen ikke er let at vende, da resistente bakterier videregivet fra forældre og søskende til ”rene” børn bevarer deres resistente egenskaber, selv om de ikke har været udsat for antibiotika. Det, der bekymrer Ulrik Stenz Justesen allermest, er den historiske udvikling på det her område. En udvikling, som han ikke kan få til at hænge sammen.
”Hvis man iagttager lignende forsøg fra 1970’erne, var der slet ingen resistente bakterier i tarmene. Lige pludselig så man så nogle stykker i 80’erne, og så begynder det at løbe løbsk her efter årtusindeskiftet, hvor mere end en tredjedel altså åbenbart har det. Ingen har kunnet stoppe det tog, når først det kører.”
Et tog man ikke kan stoppe
Den multiresistente udvikling, står ikke til at stoppe, men til gengæld er man enige om at, der stadig kan gøres meget for at undgå den totale postantibiotiske apokalypse. Det er muligt at knække den foruroligende fremmarch af multiresistens, men det kræver en indsats af os alle sammen. Politikere, befolkning, læger og medicinalvirksomhederne.
Som det første og allermest nødvendige, mener forskerne, at hele verden omgående må begynde at holde igen med brugen af antibiotika. Det gælder både de praktiserende læger og verdens kød- og fiskeproducenter. Der vil altid være resistente bakterier i luften – de har være der i millioner af år – men de seneste årtiers mangedobling af forekomsten kan kun tilskrives et overdrevet forbrug af antibiotika. Det er bakterier, der allerede ved det første møde med antibiotikummet danner effektive forsvarsmekanismer, som de i værste fald beholder og endda giver videre til andre bakterier.
I Danmark har landbruget et relativt lavt forbrug af antibiotika sammenlignet med mange andre EU-lande. Forbruget af antibiotika til dyr har ganske vist været stigende op igennem 00’erne, men de seneste år er udviklingen vendt.
Anderledes ser det ud i sundhedssektoren, hvor der de senere år ses en stigning i anvendelsen af antibiotika til mennesker, inklusiv de bredspektrede, som berører flere bakteriegrupper og dermed risikerer at gøre flere resistente – også de mest almindelige, der vil gøre det vanskeligt at behandle selv en almindelig urinvejsinfektion eller en halsbetændelse.
Flere undersøgelser peger på, at læger er særligt gavmilde med antibiotika af frygt for at overse infektioner og dermed få sagsanlæg på nakken, mens andre mener, at det handler om et stigende krav fra patienten om at få medicin med hjem fra lægen.
”Problemet er jo, at det, der skal helbrede os i virkeligheden, gør os mere og mere sårbare,” siger Ute Wolf Sönksen.
”Og man kunne godt stille det firkantet op og sige, at hvis vi i en årrække slet ikke brugte antibiotika, ville vi komme tilbage til en tilstand som den, vi havde, da vi netop havde opdaget det, men det er naturligvis ikke muligt.”

Fire ben til vejen ud
Derfor skal man begynde med et mådehold og forsøge at isolere problemerne og screene patienterne grundigt. Det er vi allerede langt fremme med i Norden, men i andre dele af verden og Europa er man ikke helt så påholdende, forklarer hun. Det koster mange kræfter og er ufatteligt dyrt.
”Man prøver virkelig på at hjælpe hinanden over hele verden med det her. Internationalt har man lavet en fælles indsats, som hviler på fire ben,” forklarer Ute Wolf Sönksen.
For det første skal man være præcis i sine diagnoser, så man kan behandle så præcist og smalspektret som muligt – det er her den grundige screening kommer ind i billedet. For det andet skal man forsøge at forhindre smittespredningen, så man isolerer de enkelte patienter og tilfælde. For det tredje er det vigtigt, at man hele tiden forsker videre for at finde nye former for antibiotika med helt nye grupperinger eller finder ud af, hvordan vi supplerer dem, vi har. Og som det fjerde og sidste ben har man oprustet på befolkningsoplysning og den politiske indsats, der skal ned og påvirke den enkelte læge og enkelte patient.
Problemet med den fortsatte forskning er ironisk nok de håbløse fremtidsudsigter for antibiotikaen. I dag regner man ikke med, at man kan finde helt nye typer antibiotika, og derfor er det heller ikke muligt at patentere det, man udvikler. For kun få årtier siden havde de fleste større medicinalvirksomheder et omfattende antibiotika-program, men i dag er det næsten væk.
Det skaber også problemer for de mere hensigtsmæssige behandlingsformer som penicillin, forklarer Ute Wolf Sönksen. I Norden vil vi helst bruge penicillin, forklarer hun, fordi vi ved, at det er forbundet med mindst risiko for at udvikle resistens. Men i andre lande, hvor der er mere resistens, bruger man ikke penicillin i et særligt stort omfang, og det er et kæmpe problem – også for os i Norden.
Som medicinalvirksomhed skal du kunne omsætte for en vis mængde, før det kan svare sig at producere det. Men ingen har patentet på at producere penicillin, så hvis det kun er små områder, der bruger det, holder produktionen måske op. Eller den bliver dyr og dårlig. Den bliver udfaset.
”Som stat må man gå ind og sørge for, at der stadig bliver produceret penicillin, som er til at betale og har en ordentlig kvalitet. På samme måde som man har vaccineprogrammer, kan det være nødvendigt, for at penicillinen ikke bliver udfaset. Det ville være en katastrofe. Og så er vi tilbage ved dit apokalypse-mareridt.”
